子宮頸がんはやり過ぎの人がなる病気、そんな勘違いをしていませんか?
子宮頸がんはハイリスク型のHPVというウイルスの感染が長く膣や子宮の入り口付近で続くことによって起こります。つまり、たった一度しかセックスをしたことがない人でも、その相手に感染があった場合にHPVに感染してしまう可能性はあります。
これは、性病や妊娠も同じことが言えますよね。
確かに、相手が多くなるとHPVや性感染症を保持している相手に出会ってしまう可能性も高くなりますが、頻度が高い(やりすぎ)だからがんになるというわけではありません。

目次
子宮頸がんはやりすぎの人がなる病気と思われていた時代
私がまだ学生の頃は日本の子宮頸がんに関する細胞診の教育は遅れていたため、HPVと子宮頸がんの関連性は”まだわかり始めているところ”という認識で、子宮頸がんの原因は子宮頸部の弱い組織がセックスによってダメージを受けることによって変異を起こしがんになる、と考えられていました。
この観念から行くと、たしかに『子宮頸がんはやりすぎの人がなる病気』といっても間違いではありませんでした。
私が一番驚いたのは、大学生の時にアメリカの細胞診の教室に短期留学をした時でした。アメリカでは子宮頸がんはHPVの感染によって起こるものがほとんどだ、と言い切っていて、HPVの感染した細胞を見つけることがいかに大事かということを学んでいました。
日本で『子宮頸がんはやりすぎの人がなる病気』と習っていた私には衝撃的な違いでした。(この経験がのちに私が『アメリカに行って細胞診の勉強をしなくては』と思ったきっかけでした。)
ハイリスクHPVって何?
HPVは型がたくさんあり、100種類以上あります。そのうち人間に影響を及ぼすHPVはコンジローマ型とハイリスク型。コンジローマ型はがんではなくイボの原因となるもので6型と11型になります。
ハイリスク型はがんの原因となる可能性が高いもので、15種類以上がハイリスク型として認識されています。そのハイリスク型の中でも特にがんになりやすいのが16型と18型です。
HPVは子宮頸がんだけでなく、陰茎がん、膣がん、咽頭癌、鼻腔がんなどの原因になることもわかっています。
HPVは感染してもほとんど(90%程度)の場合は体の免疫力によって排除されることがわかっています。それなので、ハイリスク型のHPVの感染があったからといってがんに必ずなるというわけではありません。
ただ、ハイリスク型の感染が持続感染するとがんに変化していく可能性も高くなってしまうので、ハイリスクHPVの感染があるとわかったら必ずその型の持続感染があるかないか、細胞が変化していないかの確認をしていくことが大切です。
子宮頸がんの予防はできるの?
子宮頸がんの予防をするためにできることは3段階もあります!
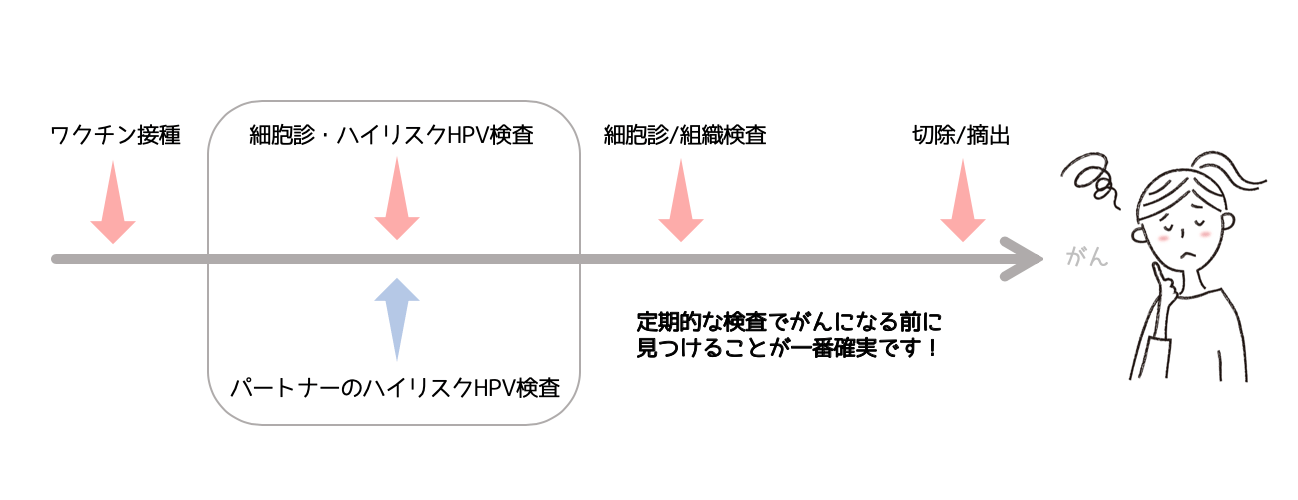
ステップ1:HPVワクチン
コンジローマ型の2種類とメジャーなハイリスクの2種類(16型と18型)はどのHPVワクチンにも必ず含まれています。日本で今現在4価ワクチンとしてサーバリックスもしくはガーダシルがこの4種類を含むものになります。
その他の型のうち31・33・45・52・58型が追加されたワクチンがシルガード9が今年認定されましたが、まだ公費では受けられないようなので残念です。アメリカではシルガード9(ガーダシル9)が一番接種されていて、もはや4価の選択肢はないのではないかと思います。なぜ日本はこうも遅れてしまっているのでしょうね。
でも、今月に入ってHPVワクチンの接種推奨が再開されることが決まったので、一気に9価で今までの遅れを取り戻してくれたらいいですね!接種推奨が中止されていた期間に受けたくても受けられていなかった女性、そして今からでも接種を望む男子にも是非しっかりと受けるチャンスを届けていただけたら嬉しいですね。
ちなみに、先ほどもお伝えしたようにHPVは子宮頸がんだけでなく、陰茎がん、膣がん、咽頭がん、鼻腔がんの原因にもなります。HPVワクチンで予防できるがんはこれからも発見されることでしょう。
それなので、HPVワクチンはもはや女性だけのワクチンではなく、男性にとっても『パートナーを守る』だけではない、それ以上の自分自身を守る効果のあるワクチンです。
ステップ2:定期的な子宮頸がん検査
ハイリスクHPVって何?のセクションでもお伝えした通り、ハイリスク型HPVとされる型は今でも増え続けています。ということは、HPVワクチンを受けても100%ではありません。
そこで大切なのが定期的な子宮頸がん検査。子宮頸がん検査ではHPV感染をした細胞があるかないかの確認をできるだけでなく、もしある場合にはどの程度進行しているのか、までが見えてきます。それなので、セックスをしたことがある人は、特に定期的に子宮頸がん検査を受けることが大切になってきます。
HPVが細胞に変化を及ぼすまでに数年かかることがあります。一度だけだったから、と安心せずに一度でもセックス経験があるのであれば必ず定期的に受けましょう。
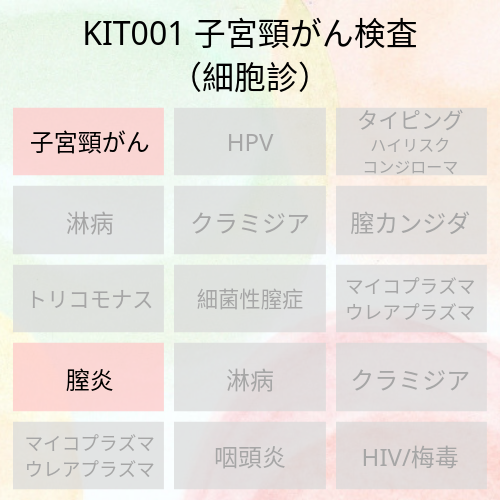
病院や検診に行くのが恥ずかしい、忙しくてそんな時間はないとなかなか検査を受けていない女性には是非アイラボの自己採取検査キットのお試しいただくことをお勧めしています!
アイラボの子宮頸がん検査キットはこちらから⇨『Kit 001 子宮頸がん検査』
ステップ3:HPV検査を受ける(できればパートナーも)
細胞診の検査では細胞に変化があるHPVは確認できますが、まだ細胞に変化がない感染HPVはわかりません。それなので、HPV検査を受けてみるとハイリスクのHPV感染があるのかどうかがわかります。
細胞に変化がないまま突然がんになることはないので、HPV感染があっても細胞に変化がなければ今はそれほど心配することはありませんが、そのHPVが持続感染していないか、細胞が変わっていかないかという確認をしていくことが大切になります。
それなので、検診としてHPV検査だけをすることはお勧めできません。あくまでも細胞診検査と併用して利用しましょう。
また、パートナーもHPV検査を受けることをお勧めしています。セックスをするパートナーが1人と決まっていて、自分もパートナーもハイリスク型HPVの感染がないことを確認できたらそれが一番安心ですよね。
アイラボの自己採取検査キットでもHPVの検査はできます!
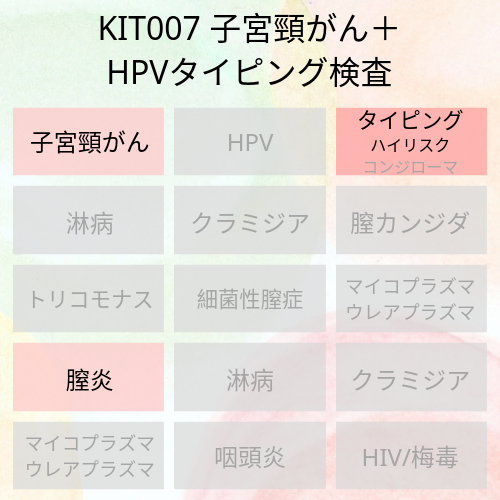
子宮頸がん細胞診検査とハイリスクHPVタイピング検査のキットはこちら⇨『Kit007 子宮頸がん+HPVタイピング検査』
ハイリスク型HPVタイピング検査のキットはこちら⇨『Kit005 HPVタイピング検査(ハイリスク)』
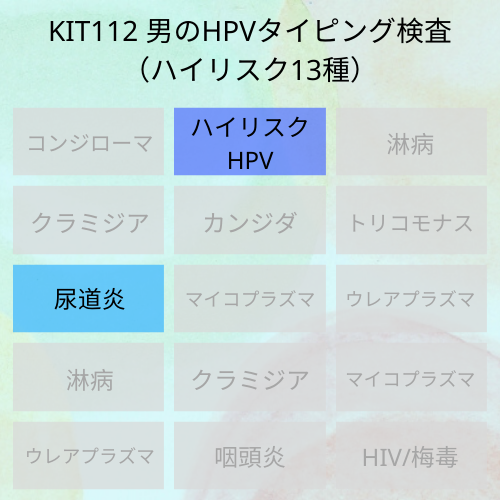
男性のハイリスク型HPVタイピング検査のキットはこちら⇨『Kit112 男のHPVタイピング検査(ハイリスク)』
このように子宮頸がんを予防できる手段はたくさんあります。
ちなみにコンドームでもHPVは防ぎきれません。これも、妊娠や性感染症と同じですね。一番の予防はお互いに感染がないことを確認してから体の関係を持つことです。
子宮頸がんはやり過ぎの人がなる病気、ではない!
子宮頸がんはやり過ぎの人がなる病気、ではない!ということがわかっていただけたと思います。
子宮頸がんはハイリスク型のHPVの感染によるもので、たった一度のセックスでもハイリスク型のHPVに感染してしまったら子宮頸がんになる可能性はあります。それなので、子宮頸がんになってしまった人をそのような目で見るのは間違っています。今すぐやめましょう。
そして、HPV感染は子宮頸がんの前の段階なのでHPV感染の段階で見つけて処置をすることが子宮頸がんの予防になるのです。
3つのステップで多くの子宮頸がんは予防できます。
HPVワクチンを徹底しているオーストラリアでは2028年までには、子宮頸がんの診断を受ける女性が10万人に4例未満まで減る見込みという報告がランセットでされています。
少し前の記事になりますが、こちらのYahoo記事がとてもわかりやすかったのでシェアしておきますね。
そのほかにも、アメリカ、スウェーデン、イギリス、フィンランドで子宮頸がんや前がん病変の減少が確認されています。
日本ではHPVワクチンの接種率は1%以下、子宮頸がん検診の受診率は50%以下。先進国なのに守れるがんから守れていない現状がとても悲しいですね。
子宮頸がんはやり過ぎの人がなり病気ではなく、自分で子宮頸がん予防のためにできることをしっかりとできていない人がなる病気です。ワクチンを受けてもちゃんと検診を受ける、ワクチンに抵抗があるなら尚更検診をしっかり受けていくことを徹底して、日本も子宮頸がんを撲滅していきましょう!